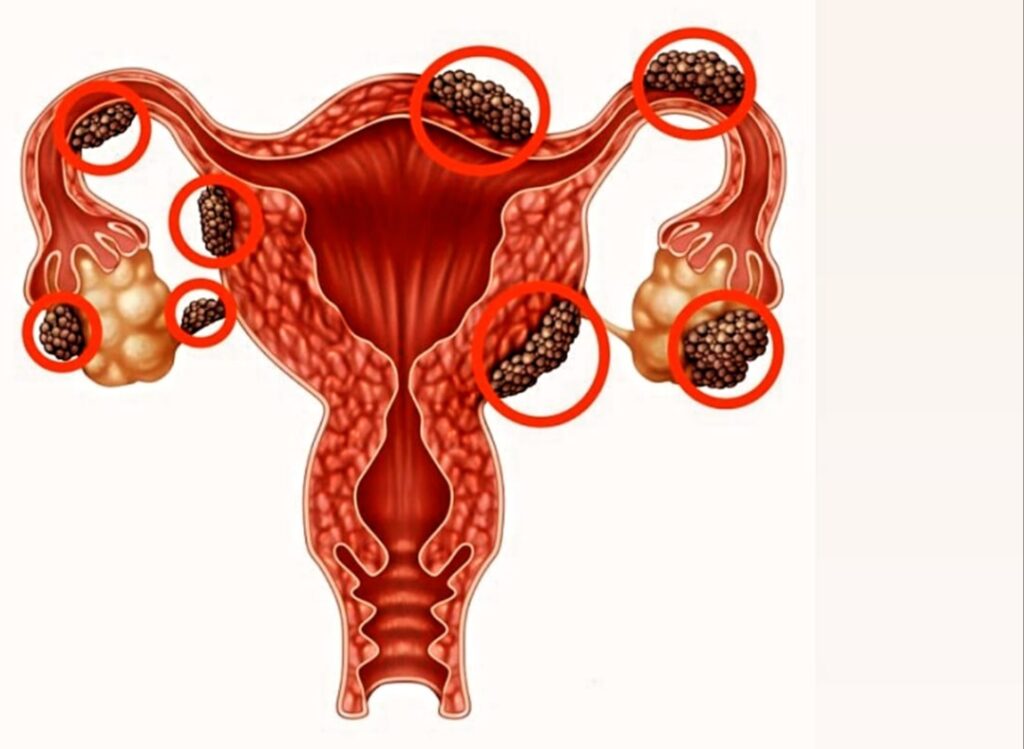
تعداد کمی از زنان ممکن است بدانند آندومتر چیست. آندومتر بافت داخل رحم است که از بدن زن در طول دورههای قاعدگی جدا شده و میریزد. هنگامی که بافتی شبیه به پوشش داخلی رحم در مکانهایی که نباید رشد میکند به نام آندومتریوز و آدنومیوز یاد میشود، میتوانید شرایط مشابه اما جداگانهای به نام آندومتریوز و آدنومیوز داشته باشید. آنها قسمتهای مختلف بدن زن را تحت تاثیر قرار میدهند، علائم مشترکی دارند اما ممکن است به درمانهای متفاوتی نیاز داشته باشند. از سویی شما میتوانید هر دوی این مشکلات را همزمان داشته باشید. خبر بد اینکه متاسفانه پزشکان دقیقاً نمیدانند چه چیزی باعث بوجود آمدن آنها میشود. آندومتریوز چیست؟ آندومتریوز جزو آن دسته از بیماریهایی است که علت اصلی آن شناخته شده نیست و در واقع یک بافت به نام آندومتر در داخل حفره رحم است که جنین بر روی آن رشد میکند و در هر قاعدگی تخریب شده و با اتمام خونریزی مجدداً رشد میکند. بافت آستر رحم در بیماران آندومتریوز بهطور نابجا در نقاط مختلف لگن و شکم کاشته میشود و رشد میکند. در حقیقت هنگامی که یک زن به آندومتریوز مبتلا میشود، تکههای میکروسکوپی این بافت روی اندامهای دیگر مانند تخمدانها، دیواره خارجی رحم، لولههای فالوپ، رباطهایی که از رحم حمایت میکنند، فضای بین رحم و راست روده و فضای بین رحم و مثانه در موارد نادر، ممکن است در سایر نقاط بدن نیز پیدا شوند. انواع آندومتریوز ۱- آندومتریوز سطحی عمدتاً در صفاق لگن یافت میشود. ۲- آندومتریوز تخمدان کیستیک (آندومتریوما) که در تخمدانها یافت میشود. ۳- آندومتریوز عمیق در سپتوم راست واژن، مثانه و روده یافت میشود. ۴- در موارد نادر، آندومتریوز در خارج از لگن نیز یافت شده است. علائم بیماری آندومتریوز مهمترین علامت اولیه بیماری آندومتریوز درد لگن است که اغلب با دورههای قاعدگی همراه است. این درد ممکن است با گذشت زمان افزایش یابد. در موارد نادری برخی از افراد مبتلا به آندومتریوز هیچ علائمی ندارند. از دیگر علائم و نشانههای شایع اندومتریوز میتوان به موارد زیر اشاره کرد: دورههای قاعدگی دردناک: درد و گرفتگی لگن ممکن است قبل از قاعدگی شروع شده و تا چندین روز بعد از آن ادامه یابد. همچنین ممکن است احساس درد در ناحیه کمر و شکم نیز داشته باشید. درد هنگام رابطه جنسی: با وجود آندومتریوز، بروز درد در طول یا بعد از رابطه جنسی شایع است. درد هنگام اجابت مزاج یا ادرار کردن (علائم آندومتریوز مثانه): اغلب این علائم را در دوران قاعدگی تجربه میکنید. خونریزی بیش از حد در دوران قاعدگی: ممکن است حتی خونریزی بین قاعدگی را به صورت لکهبینی تجربه کنید (از علائم سرطان آندومتریوز). ناباروری: گاهی اوقات آندومتریوز در افرادیکه به دنبال درمان ناباروری هستند، عامل اصلی تشخیص داده میشود. البته ممکن است علائم خستگی، اسهال، یبوست، نفخ یا حالت تهوع را نیز تجربه کنید (به ویژه در دوران قاعدگی). معمولا اینها علائم عود آندومتریوز در نظر گرفته میشوند. توصیه میکنیم علائم اندومتریوز را نادیده نگیرید چرا که با گذشت زمان مطمئنا شدت عوارض آن افزایش پیدا خواهد کرد. متاسفانه علائم آندومتریوز گاهی اوقات با علائم سایر شرایطی که میتوانند باعث درد لگن شوند، مانند بیماری التهابی لگن (PID) یا کیست تخمدان اشتباه گرفته میشوند. حتی ممکن است این بیماری با سندرم روده تحریکپذیر (IBS) اشتباه گرفته شود. وضعیتی که باعث حملات اسهال، یبوست و گرفتگی شکم میشود. در مواردی (IBS) میتواند با آندومتریوز همراه شود که چنین شرایطی روند تشخیص را پیچیدهتر میکند. علائم آندومتریوز اغلب پس از یائسگی بهبود می یابند، اما نه همیشه. عوامل شایع آندومتریوز آندومتریوز یک بیماری پیچیده است که بسیاری از زنان را در سراسر جهان از شروع اولین قاعدگی تا یائسگی، بدون توجه به منشا قومی یا موقعیت اجتماعی، تحت تاثیر قرار میدهد. تصور میشود عوامل مختلفی در توسعه آن نقش دارند. اگرچه هنوز علت دقیق ابتلا به این بیماری مشخص نیست اما دلایل احتمالی آن شامل موارد زیر هستند: ۱- قاعدگی بازگشتی: در این مورد، خون قاعدگی حاوی سلولهای آندومتر به جای خارج شدن از بدن، از طریق لولههای فالوپ به داخل حفره لگن جریان مییابد. این سلولهای آندومتر به دیوارههای لگن و سطوح اندامهای لگن میچسبند، در آنجا رشد میکنند و در طول هر چرخه قاعدگی ضخیم میشوند و خونریزی میکنند. ۲- تغییر شکل سلولهای صفاقی: طبق «نظریه القایی»، متخصصان پیشنهاد میکنند که هورمونها یا عوامل سیستم ایمنی بدن میتوانند باعث تبدیل سلولهای صفاقی (سلولهایی که در قسمت داخلی شکم شما قرار دارند) به سلولهای شبه آندومتر شوند. ۳- دگرگونی سلولهای جنینی: هورمونهایی مانند استروژن ممکن است سلولهای جنینی (سلولهایی که در مراحل اولیه رشد هستند) را در دوران بلوغ به سلولهای شبیه به آندومتر تبدیل کنند. ۴- اسکار جراحی: بعد از عملهای جراحی مانند هیسترکتومی یا سزارین، سلولهای آندومتر ممکن است به محل برش جراحی متصل شوند. در نتیجه به فضای خارجی رحم دسترسی پیدا میکنند. ۵- انتقال سلولهای آندومتر: رگهای خونی یا سیستم مایع بافتی (لنفاوی) ممکن است سلولهای آندومتر را به سایر قسمتهای دیگر بدن منتقل کنند. ۶- اختلال سیستم ایمنی بدن: بروز مشکل در سیستم ایمنی بدن ممکن است باعث شود که بدن نتواند بافت شبه آندومتر که در خارج از رحم رشد میکند را تشخیص دهد و از بین ببرد. چگونگی تشخیص بیماری آندومتریوز اصولا برای تشخیص اندومتریوز و سایر شرایطیکه میتوانند باعث درد لگن شوند، پزشک از شما میخواهد علائم خود را از جمله محل درد و زمان بروز آن را شرح دهید. پس از آن، آزمایشهایی که برای بررسی دقیقتر این بیماری انجام میشوند عبارتند از: معاینه لگن سونوگرافی تصویربرداری با رزونانس مغناطیسی (MRI) لاپاراسکوپی آندومتریوز اغلب میتواند علائمی را نشان دهد که شبیه سایر بیماریها است که این خود باعث تاخیر در تشخیص میشود. آندومتریومای تخمدان، چسبندگی و اشکال ندولری عمیق بیماری اغلب برای تشخیص به سونوگرافی یا تصویربرداری رزونانس مغناطیسی (MRI) نیاز دارند. بررسی بافت شناسی، معمولاً به دنبال جراحی یا لاپاراسکوپی، میتواند در تأیید تشخیص، به ویژه برای شایعترین ضایعات سطحی مفید باشد. فاکتورهای خطر شایع بیماری آندومتریوز سابقه خانوادگی؛ اگر فردی در خانوادهی شما مبتلا به آندومتریوز باشد، خطر ابتلا به آن بیشتر از افرادی است که سابقه خانوادگی این بیماری را ندارند. آندومتریوز در اعضای نزدیک خانواده، مانند مادر، مادربزرگ یا خواهر، خاله، عمه شما را در بالاترین سطح خطر ابتلا به این بیماری قرار میدهد. شرایطی که با جریان طبیعی قاعدگی تداخل دارد؛ مانند سیکلهای قاعدگی کوتاه مدت و یا قاعدگیهای سنگین که بیشتر از هفت روز طول بکشد. یکی از تئوریهای علل مرتبط با آندومتریوز، جریان قاعدگی رتروگراد یا جریانی است که به سمت عقب حرکت میکند. اگر شرایط پزشکی دارید که جریان قاعدگی شما را افزایش میدهد، مسدود میکند یا تغییر مسیر میدهد، این میتواند یک عامل خطر باشد. شروع قاعدگی در سنین پایین یائسگی در سنین بالا اختلالات و بیماریهای سیستم تناسلی عدم باروری و زایمان اختلالات سیستم ایمنی بدن داشتن میزان بالایی از استروژن در سطح بدن بروز هرگونه بیماری که مانع از خروج خون از بدن در دوران قاعدگی شود درمان درمان آندومتریوز اغلب شامل دارو یا جراحی است. رویکردی که شما و پزشکتان انتخاب میکنید . البته درمان به این بستگی دارد که علائم شما چقدر جدی است و بیماری شما تا چه اندازه پیشرفت کرده است. به طور معمول، ابتدا دارو توصیه میشود. مانند داروهای ضد درد، اگر به اندازه کافی کمک نکند، از سایر روشها مانند جراحی باید کمک گرفت. اگر شما قصد بارداری ندارید، ممکن است پزشکان راه هورمون درمانی همراه با مسکن را به شما توصیه کنند. هورمون درمانی راه حل دائمی برای آندومتریوز نیست؛ زیرا علائم این بیماری ممکن است پس از قطع درمان دوباره عود کند. جراحی محافظه کارانه: جراحی محافظه کارانه تمرکز آن روی برداشتن بافت آندومتریوز و ازبین بردن آن است. زیرا پزشکان در این روش درمانی تلاش میکنند رحم و تخمدانها را حفظ کنند. هیسترکتومی با برداشتن تخمدانها: هیسترکتومی یک عمل جراحی برای برداشتن رحم است. طی یک بازهی زمانی تصور بر این بود که بیرون آوردن رحم و تخمدانها موثرترین درمان برای بیماری آندومتریوز باشد؛ امروزه اما برخی از متخصصان آن را آخرین راه حل برای تسکین درد و از بین بردن بیماری میدانند. پزشکان زمانی از این روش استفاده میکنند که سایر درمانها مؤثر نبودهاند. عوارض احتمالی آندومتریوز شما نباید آندومتریوز را نادیده بگیرید. در مواردی با گذشت زمان و عدم درمان به موقع، این بیماری منجر به ناباروری و سرطان تخمدان یا رحم میشود. عارضه اصلی آندومتریوز اختلال در باروری است. تقریباً یک سوم تا نیمی از زنان مبتلا به آن برای بارداری مشکل دارند. برای باردار شدن، یک تخمک باید از تخمدان آزاد شود، از طریق لوله فالوپ عبور کند، توسط یک سلول اسپرم بارور شده و خود را به دیواره رحم متصل کند تا شروع به رشد کند. آندومتریوز ممکن است باعث انسداد لوله فالوپ شود و از اتصال تخمک و اسپرم جلوگیری کند. با این وجود، بسیاری از افراد مبتلا به آندومتریوز خفیف تا متوسط هنوز میتوانند باردار شده و دوران بارداری را به پایان برسانند. بعضی اوقات پزشکان به افراد مبتلا به اندومتریوز توصیه میکنند که بچهدار شدن را به تعویق نیندازند زیرا ممکن است با گذشت زمان وضعیت بدتر شود. متاسفانه سرطان تخمدان در افراد مبتلا به آندومتریوز بیشتر از حد انتظار رخ میدهد. اگرچه خطر ابتلا به سرطان تخمدان در ابتدای ابتلا بسیار کم است. به ندرت نوع دیگری از سرطان با نام آدنوکارسینوم مرتبط با آندومتریوز، میتواند بعداً در افرادی که اندومتریوز داشتهاند بروز کند. چه زمانی باید به پزشک مراجعه کرد؟ در صورت داشتن علائم و نشانههایی که ممکن است نشاندهندهی آندومتریوز باشد، به پزشک مراجعه کنید. اصولا آندومتریوز یک بیماری چالشبرانگیز است و تشخیص زودهنگام آن منجر به مدیریت بهتر علائم شما میشود. همچنین در صورت نیاز میتوانید به متخصص آنکولوژی زنان مراجعه کرده و راهنماییهای لازم را دریافت نمایید. تا آنجا که میتوانید در مورد آندومتریوز مطالعه کنید و وضعیت خود را به درستی بررسی کنید. زیرا هرچه زودتر متوجه علائم خود شوید و به موقع به پزشک مراجعه کنید، روند تشخیص و درمان شما سریعتر انجام میشود و درمان شما موفقانهتر خواهد بود. نویسنده: داکتر معصومه پارسا